
呼吸器内科

呼吸器内科
呼吸器内科では、肺や気道(気管と気管支)の病気を扱います。
咳や痰などの症状について、診断を行って適切な治療を行います。「単なる風邪だと思っていたら、実は喘息だった」というケースも見受けられます。咳が長く続いているだけ、という軽い認識で、その背景にある肺がん・慢性気管支炎・肺気腫といった重大な疾患が進行している場合もあります。特に咳がなかなか治まらない、「ゼーゼー」という呼吸をする、少し歩いただけで苦しい、胸のあたりが痛いなどの症状がある方は、気管支や肺などに異常がある可能性があります。
また、タバコを吸われる方は、呼吸器疾患のリスクが高くなります。
一般内科を参照してください。
細菌やウィルスなどの微生物(病原微生物)が肺に入り炎症を起こした状態が「肺炎」です。病原微生物の多くは空気と一緒に身体の中へ入ってきます。普通は人間の身体に備わっている様々な防御機能が働いて、これを排除しますが、何らかの原因で体力や抵抗力が落ち、病原微生物の感染力のほうが上回ると、肺炎になります。
咳や痰(たん)、発熱が主な症状で、最初はかぜと同じ症状です。そのほかに胸痛や頭痛、関節痛、だるさや、食欲の低下、脱水症を起こすこともあり、重症になると、呼吸不全(生命維持に必要な酸素を十分に体に取り込めない状態)をきたすこともあります。高齢者は症状が食欲不振や元気がないなど呼吸器の症状が目立たない場合もあり、注意が必要です。
また、肺炎は、がん、心臓病、脳卒中に続いて、日本人の死亡原因の上位の病気です。高齢者や慢性の病気を持っている方などは、とくに肺炎にかかりやすい傾向があります。ワクチンによる予防や病原微生物を退治する薬(抗生物質など)を用いた早めの治療が重要です。
咳、喘鳴(呼吸したときのゼーゼー、ヒューヒューという音)、息切れなどの症状が繰り返し出る病気で、症状が出る原因は発作的に気道が狭くなるためです。発作は夜間や早朝に起こりやすく、適切な治療を受けないとこれらの発作を繰り返すだけでなく、常に気道が狭い状態になってしまい、いつも喘鳴や動いたときの息切れを感じるようになってしまいます。現在、日本では約1,000万人の人が喘息を持っていると言われています。そのうちで年間に約3,000人の人がひどい喘息発作のために命を落としています。
気管支の慢性的な炎症です。
例えれば炎症とは気管支でやけどがおきているようなものです。やけどの箇所がちょっとした刺激でも痛く感じるように、喘息も気管支に炎症がある為、ちょっとした刺激でも反応し気管支が狭くなります。これが喘息発作で引きがねとなるのはかぜや運動、アレルゲン曝露、天候の変化、笑いなどが知られています。
喘息の治療は発作が起きたときの発作を止める治療と、発作を予防する治療に大きく分けられますが、発作を繰り返すと肺の機能は低下して行きますし、ひどい発作は命にもかかわりますので、発作を起こさないようにする予防治療が重要です。気管支の慢性的な炎症といってもいろいろなタイプがありますので、予防治療として、その炎症のタイプやアレルギーの原因となっているものを血液検査などで調べて、炎症を抑えることが最も重要です。
治療の中心は吸入ステロイド薬と吸入気管支拡張薬です。ステロイドと聞くと副作用が怖いという先入観をお持ちの方も多いと思いますが、適切な治療では吸入ステロイドの副作用はほとんど問題にならず、逆にきちんとした予防治療を行わずに発作が起きた場合には、発作止めの治療としてステロイドの点滴が必要になります。年に2回以上のステロイドバースト(ステロイドの点滴や内服治療)を行うと副作用のリスクが増すこともわかっていますので、きちんと吸入ステロイドを中心とした予防治療を受けることが喘息のよりよいコントロールと副作用を回避することにもつながります。
その他にアレルゲンを回避することも大切です。喘息の治療を始めて、症状がよくなると自分で治療を中断してしまう患者さんも多く見受けられますが、自己判断でやめるのではなく、きちんと炎症を抑える治療を続けることが不可欠な病気です。
気管支喘息について以前に行った解説動画がYouTubeにアップされていますので、ご興味がある方はこちらもご覧ください。
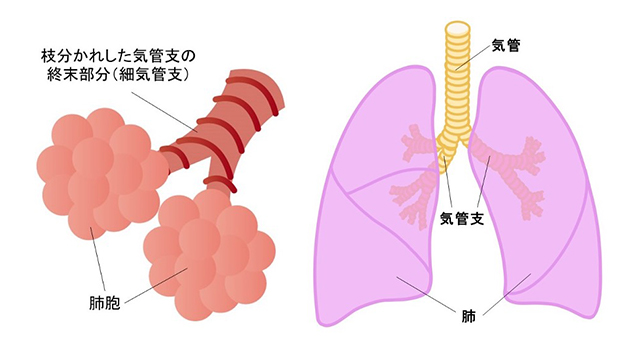
慢性閉塞性肺疾患(COPD)とは、従来、慢性気管支炎や肺気腫と呼ばれてきた病気の総称です。タバコの煙を主とする有害物質を長期に吸入曝露することで生じた肺の炎症性疾患であり、喫煙習慣を背景に中高年に発症する生活習慣病といえます。このうちで肺気腫はタバコの煙などで慢性的に肺に炎症が起こり、肺胞が壊れて小さな無数の袋(のう胞)ができた状態です。肺胞は両肺で約3億個あると言われていますが、空気中から酸素を取り込み、また息を吐いて炭酸ガスを外に出すガス交換の役割をもつ場所ですので、肺胞の壊れが進むと酸素を取り込んだり、炭酸ガスを排出する機能が低下します。
肺は一旦壊れてしまうと再生しない臓器ですので、どんどん肺の壊れが進行します。慢性気管支炎は気管支に起きた慢性の炎症のために、長期間にわたって痰が出る状態です。気管支は慢性的な炎症のために壁が厚くなり、空気の通り道が狭くなってしまいます。
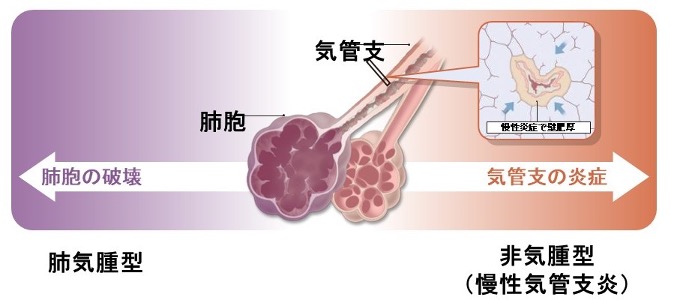
最大の原因は喫煙であり、喫煙者の15~20%がCOPDを発症します。タバコの煙を吸入することで気管支や肺に炎症がおきます。この炎症のタイプは先に出た気管支喘息とはまた違ったタイプの炎症です、喘息と似て気管支が狭くなることによって空気の流れが妨げられます(これを気流閉塞といいます)。
最初は症状はない状況で肺の機能の低下が進んでいきます。やがて走ったり歩行時や階段を上るときなど体に負担がかかる動作で息切れを感じるようになりさらに進むと、平地歩行や着替え・整容などの軽い動作でも息切れを感じる様になります。慢性の咳や痰が特徴的な症状です。咳や痰、喘鳴や発作性呼吸困難など喘息の様な症状を合併する場合もあります。呼吸機能の低下が進むと酸素吸入が必要になる場合もあり、日常生活にも大きな制限を来すことになってしまいます。
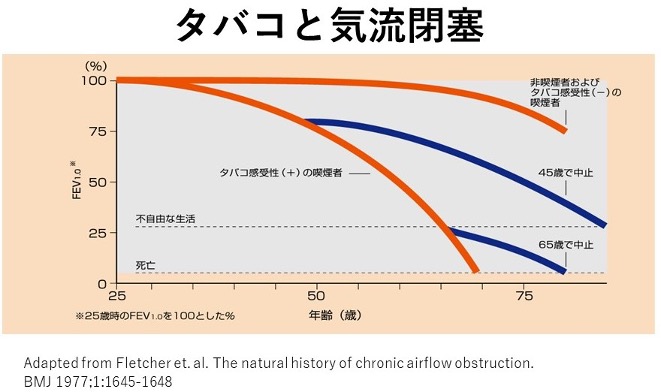
喫煙を続けると図のように呼吸機能が加速度的に悪化しますので、禁煙することが最も重要な治療です。早めに禁煙することで肺の機能の低下を最小限に抑えることができます。一方でかぜや肺炎などの感染を合併すると急激に肺の機能が落ち息苦しさも強まります。
一時的には酸素吸入なども必要になることがあります。これを増悪といいます。抗生物質やステロイドの点滴などにより、この増悪を乗り切っても、肺の機能は増悪を起こす前まで戻らないことも少なくなく、増悪を繰り返した場合には、増悪がない場合に比べて肺の機能の落ちるスピードが速いことがわかっています。増悪をさけるためには、インフルエンザワクチンや肺炎球菌ワクチンの接種が勧められます。
増悪のない普段の薬を使った治療の中心は、気管支を広げる吸入薬(気管支拡張薬)です。気流閉塞が重症で増悪を繰り返す場合は、吸入ステロイド薬を併用する場合もありますが、喘息と同様に血液検査などで炎症のタイプを知った上での吸入ステロイドの使用が求められます。薬以外の治療では呼吸リハビリテーション(口すぼめ呼吸や腹式呼吸などの呼吸訓練・運動療法・栄養療法など)があります。血中酸素が低下した状態が進行してしまった場合には在宅酸素療法が導入されます。さらに呼吸不全が進行した場合は、小型の人工呼吸器とマスクを用いて呼吸を助ける換気補助療法(NPPV)が行われることもあります。肺気腫の部分を切除する外科手術(肺容量減少術)や年齢制限やそのほか多くのハードルがありますが肺移植が検討されることもあります。
COPDについて以前に行った解説動画がYou Tubeにアップされていますので、ご興味がある方はこちらもご覧ください。
胸水は肺の外側で胸壁との間に液体が貯まった状態です。貯まる液体はさらさらした水、血液、膿が混じった水など様々で、原因も様々です。
心不全や腎不全などで見られる漏出性胸水(タンパク質の濃度が低い水)と肺を包んでいる胸膜という膜に肺がんや結核、肺炎などで炎症(胸膜炎)が起きたときに見られる滲出性胸水(タンパク質の濃度が高い水)に大きく分類されます。膿は細菌感染に伴い肺の一部が化膿してそれに引き続いて起きる膿胸で見られ、血液が貯まるのは胸部の外傷による出血や肺がんで見られ血胸と呼ばれます。
診断の為にはレントゲンやエコーを使って、胸に針を刺して胸水を少量採取し検査を行います。検査は局所麻酔で行い、約10分程度で終了します。原因疾患に応じた治療を行いますが、原因が不明の場合も少なくありません。胸膜炎では深呼吸で強まる胸痛が特徴的な症状ですが、胸水が大量に貯まり息苦しさがある場合には胸に針を刺したり、管(ドレーン)を挿入して、胸水を抜く治療が必要になる場合もあります。
喀血(かっけつ)は血液そのものを、血痰(血痰)は血が混じった痰を吐き出す(これを喀出するといいます)状態を指し、肺や気道からの出血によるもので、吐血(とけつ)は消化管、特に胃からの出血で嘔吐と一緒に血を吐くことです。
どちらも口から血を吐き出すことになるので、区別が難しいこともあります。通常、喀血は咳と一緒に泡が混じった鮮紅色の血液が出ます。吐血は胃液が混じると黒ずんでいることが特徴ですが、食道静脈瘤の破裂など胃よりも上からの出血では必ずしも黒ずんでいる訳ではありません。このほか鼻血や歯肉出血が喉に流れ込んで咳と一緒に出ることもあります。胸のレントゲンで肺に影がある場合などは喀血と推測できますが、確定するにはCTが必要になる場合も少なくありません。
原因となる肺の病気は肺結核、肺がん、非結核性抗酸菌症、気管支拡張症などが主ですが、明らかな肺病変のない喀血もあります。
肺の病気がないのに喀血が起きる場合に多いのは血液をサラサラにする薬(抗凝固薬、抗血小板薬など)を飲んでいる場合です。喀血で医療機関を受診する場合には必ず普段飲んでいる薬がわかるように「おくすり手帳」を持って行くことをお勧めします。
繰り返し出る場合や酸素飽和度(新型コロナ以来、測定装置であるパルスオキシメーターをお持ちの一般家庭では計ってください)が低い場合には重症化リスクが高く直ちに医療機関の受診が必要です。出血原因とともに、どこから血が出ているのかを特定することが必要で、CTの他に気管支鏡検査や肺の血管造影などが必要になることがあります。
治療は止血剤の点滴や原因となった病気の治療です。止血剤で止まらず出血を繰り返す場合や、出血量が多い場合にはカテーテルによる治療(塞栓療法)が必要になることもあります。塞栓療法は熟練を要する治療ですので限られた医療機関でのみ可能です。
抗酸菌群という約130種類以上の細菌のグループがあり肺結核、非結核性抗酸菌はいずれもこの抗酸菌群に属していて、結核とハンセン病の原因となる癩(らい)菌以外の抗酸菌を非結核性抗酸菌といいます。肺結核は結核菌が、非結核性抗酸菌症はこの非結核性抗酸菌が肺に感染して起こる病気です。非結核性抗酸菌症は土や水などの環境中にいる菌で、結核とは異なり人から人には感染しません。結核は届け出が義務つけられていて罹患率がわかっていて、ずっと減少が続いていて今日では人口10万人あたり1年に8人程度です。一方で非結核性抗酸菌症は届け出の義務がないために正確な患者数はわかっていませんが、ずっと増加傾向にあり、今日では人口10万人あたり1年に14人程度とも言われています。
肺結核は健康な人でも発病しますが、AIDSや免疫を抑える治療を受けている患者さんが感染のリスクです。非結核性抗酸菌症は過去に肺結核症にかかったヒト、慢性閉塞性肺疾患(COPD)、じん肺、などのもともと肺の病気を持っていたヒトに多くみられていましたが、現在は圧倒的に中年以降の女性に多いことがわかっています。
症状は肺結核、非結核性抗酸菌症ともに類似しています。有名なのは微熱や寝汗、体重減少など肺以外の症状です。肺に由来する症状としては慢性的な咳や痰などで血痰、喀血などが見られることもあります。血痰や喀血は肺に空洞や気管支拡張がある場合に見られます。無症状で検診のレントゲンで異常を指摘されて肺結核、非結核性抗酸菌症を疑う糸口になる場合もあります。
診断は画像検査で疑って痰の細菌検査で確定するというのが王道です。確定診断にはなりませんが現在では血液検査(インターフェロンγ遊離試験や抗MAC抗体)で確からしさを高めることは可能です。
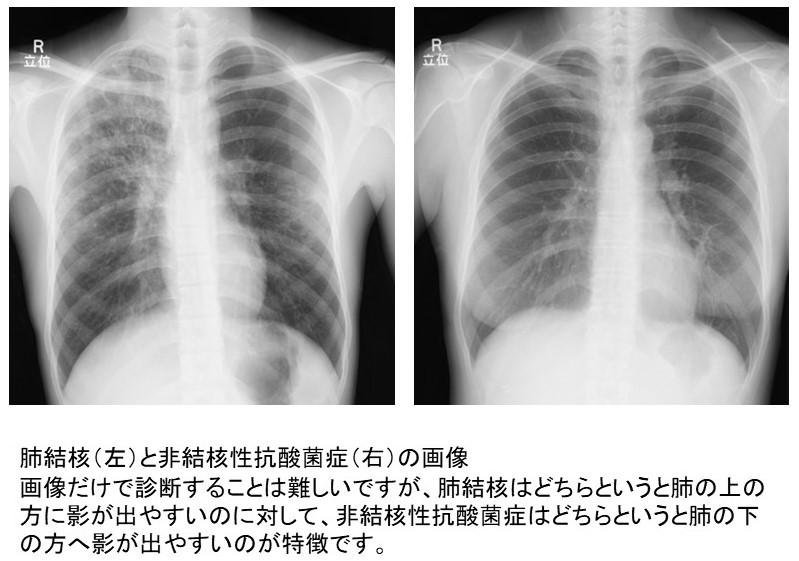
治療は肺結核、非結核性抗酸菌ともに飲み薬での治療が中心になります。結核は診断した場合にはすべて治療が必要です。近年、結核菌では薬が効きにくい菌(耐性菌)が増えてきていますが、標準的な治療は肺結核6ヶ月から9ヶ月の治療期間です。結核菌はヒトーヒト感染があるため喀痰から顕微鏡検査で菌が見える場合は排菌している判断し、隔離入院が必要になります。一方で排菌していない肺結核では入院せずに通院での治療も可能です。
非結核性抗酸菌症では症状がないか軽症の場合には、薬での治療を行わずに経過観察をする場合も少なくありません。排菌していてもヒトーヒト感染することがないので、治療は通院治療が一般的です。逆に非結核性抗酸菌は結核菌に比べて薬が効きにくく除菌が難しく、治療には数年に及ぶような長期間を要することが多く、かつ非結核性抗酸菌群の中のどの菌なのかによって効く薬が異なるために、菌の種類をきちんと突き止めることが必要です。今日では非結核性抗酸菌の中で頻度が高い通称MAC(マック)と呼ばれる菌に対して、飲み薬の治療+抗生物質の吸入を併用することで治療効果を高める試みも行われています。
ただいま準備中です。
気管支の壁が破壊されて気管支の中が拡張した状態を気管支拡張症と言います。空気の通り道である気管支は同時に外界から侵入したいろいろな微生物などを痰、咳と一緒に外界へ放出するといった防御の働きを担当しています。気管支には表面には非常に小さな毛の様なもの(繊毛)があり、これが波打って痰と一緒に異物を喉の方へと運搬し、喉まで上がって来た痰は咳と一緒に吐き出されるか食道の方は飲み込まれます。飲み込むのは意識して行うのではなく無意識に反射で飲み込み(嚥下)が行われています。原因として多いものは、副鼻腔炎(蓄膿症)により鼻から鼻水が喉から気管→気管支へと流れ込んで(これを後鼻漏といいます)気管支に慢性的な炎症を起こすもので、副鼻腔気管支症候群とも呼ばれるものです。そのほかに結核菌の親戚のような細菌(非結核性抗酸菌)の慢性的な感染による炎症(非結核性抗酸菌症)でも高頻度に気管支拡張を伴います。先ほど書いた繊毛の動きが悪いために痰を排出することができず慢性の炎症が起きてしまう原発性繊毛機能不全症(PCD)という遺伝性の病気でも気管支拡張が起きます。気管支には痰を作る気管支腺がありますが、気管支に慢性的な炎症が起きると、この気管支腺での痰が多く作られるようになるため、気管支拡張症の主な症状は慢性的な痰です。
また、慢性的な炎症が起きると気管支への血流が増えるために、ちょっとした咳などで毛細血管が破れて出血を起こし血痰や喀血を来すことがあります。痰を我慢し、気管支内に多くたまるようになると、痰の中で菌が増殖し、肺炎を起こしたり、呼吸困難や急な痰の量の増加(急性増悪)を起こしたりするリスクが高まりますので、痰はその都度吐き出すことが大切です。痰を出しにくい場合などには、去痰薬が使われることが多く、そのほかに気管支の慢性的な炎症を抑えて痰を減らす働きのある抗生物質(マクロライド系抗菌薬)を少量長期間飲んで頂くこともあります。ただしマクロライドの効き目は気管支拡張症の原因にとっても異なるため、担当の先生とよく相談して決めてください。薬以外の治療としては、気管支拡張の場所がある程度限られていて、かつ感染による増悪を繰り返す場合などは手術で拡張している部位を切除するといったことも考慮する場合があります。手術の必要性の判断は、経験のある呼吸器内科専門医と肺の感染症の手術に習熟した呼吸器外科医の連携が不可欠になります。
ただいま準備中です。
ただいま準備中です。